
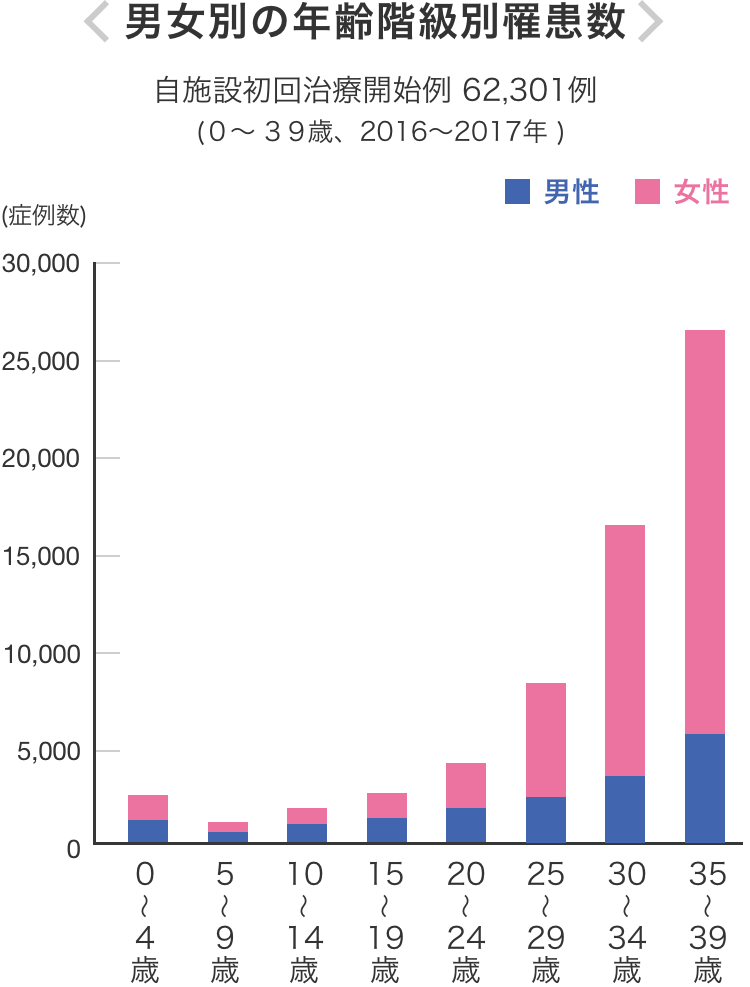
20歳〜39歳のがん患者のうち約80%が女性
女性のがん患者は、20歳以降、年齢に伴って増加します。特に女性のがん患者が急増すると言われる年齢が25歳以降です。なかでも発症率が高いとされるがんが「子宮頸がん」「乳がん」です。この子宮頸がんと乳がんの増加によって、20~39歳のがん患者のうち約80%が女性となっています。

子宮がんは2種類ある
子宮がんには「子宮頸がん」と「子宮体がん」の2種類が存在します。2つのがんは「発症する部位」「原因」「予防法」が異なります。
子宮頸がんは、「扁平上皮がん」と「腺がん」に分類されます。扁平上皮がんは、体の皮膚や、子宮など内部が空洞になっている臓器の表面に発生するがんです。一方腺がんは、子宮体部や胆のうなどの線組織に発生するがんです。


それぞれの子宮がんについてご説明します。
子宮頸がん
子宮頸がんは、子宮頚部(子宮の入り口)に発症するがんです。発症して初期の段階では自覚症状がほとんどないため、自身で発見にくいとされています。とはいえ、検診で早期発見して治療すれば、多くのケースで完治する可能性が高くなります。
がんが進行してしまうと、以下のような症状が見られるようになります。
・いつもと違うおりものが増える
・不正出血がある
・経血の量が増える
・月経の期間がいつもより長い
・下腹部が痛む
症状がある方は、既に子宮頚がんが進行している可能性があります。
すぐに産婦人科や病院で検査を受けましょう。
子宮頸がんの原因はウイルス
子宮頸がんを発症する原因の多くは、HPV(ヒトパピローマウイルス)と呼ばれるウイルスということが分かっています。このウイルスは、性交の経験があれば回数や人数に関係なく、誰でも感染している可能性があります。また、ウイルスの感染原因は性交だけではなく、喫煙によるリスクも指摘されています。
ほとんどの女性が一生に一度はHPVに感染しますが、10人のうち9人は免疫力によって感染後1~2年でウイルスを追い出しています。しかし、感染したウイルスが高リスク型のタイプの場合には、子宮頸がんを発症するリスクが高まります。
とはいえ、高リスク型のHPVに感染した場合でも、子宮頸がんを発症する確率は0.1%とされています。ウイルスを追い出せず、長期にわたって感染が続くと子宮頸がん発症につながりやすくなります。なお、子宮頸がんの発症は、HPV感染から平均10年かかるとされています。
子宮頸がんは20代、30代で急増している

子宮頸がんは、若い女性でも発症する可能性が高いがんです。以前は閉経間近や閉経後の40歳~60
歳代に発症しやすいとされていましたが、最近では20~30歳代の子宮頸がん発症率が増加傾向にあります。同時に、若年層の死亡率も増加傾向にあります。
子宮頸がんが若年層で急増している原因のひとつには、初性交の年齢が低年齢化していることが挙げられます。子宮頸がんの多くの原因とされるHPVは性交によって感染するため、HPVに感染する時期が早まるほど、子宮頸がんを発症する年齢も若くなります。
また、子宮頸がんの6割以上を予防できる「HPVワクチン」も登場しています。HPVワクチンは、性交を経験する前の10代前半で接種することが推奨されています。ただし、副作用も指摘されているため、摂取は医師と相談してください。
HPVワクチンでは予防できない種類のHPVも存在します。そのため、ワクチンを接種しても定期検診を受けなくてよい理由にはなりません。ワクチンを接種していても定期検診は受けるようにしましょう。
若い時から検診に行こう!
子宮頸がんは、定期検診を受けることで、ほとんどのケースで完治できるとされています。その理由は、HPV感染からがん発症までに10年かかり、がんに変化する前段階で早期発見が可能なためです。
早期発見できれば体に負担の少ない治療法で完治でき、子宮を摘出する必要もないため、その後の妊娠や分娩も可能です。
また、子宮頸がん検診では「問診」「視診」「内診」「細胞診」が行われます。子宮頸がん検診の際、個人差はありますが、痛みや違和感があったり、出血したりすることも珍しくありません。リラックスして受けましょう。それぞれの検診は以下のような内容です。
■問診
直近の月経や今までの妊娠・分娩の有無、不正出血の有無、子宮頸がんについて病院へ行ったことがあるかといった質問をされます。事前に確認しておくと問診がスムーズに進みます。
■視診
クスコ(膣鏡)という器具で膣内を見やすくして、膣内を確認します。
■内診
膣内や下腹部を触り子宮や卵巣の大きさを確認します。
■細胞診
専用のブラシで子宮頚部の細胞を採取して、採取した細胞を顕微鏡で調べます。
検査結果が出るまでに、一般的に1か月程度かかるとされており、医師から直接聞く場合と郵送で届く場合があります。子宮頸がん検診の結果によっては、精密検査を受診するよう求められることもあります。
子宮頸がん検診は、お住まいの区市町村で指定された検診機関や、産婦人科といった医療機関で受けることができます。区市町村指定の検診機関であれば、自己負担額は無料~2,000円ほどで受診できます。指定の検診機関以外で受診する場合は、数千円かかることもあります。定期検診を受ける際はお住まいの区市町村に問い合わせてみましょう。
なお、日本は世界と比べて、子宮頸がんの検診率が低い傾向にあります。子宮頸がんの検診率はアメリカで80%、イギリス・フランスで70%、韓国で65%を超えますが、対して日本の検診率は42%と半数を下回ります。

日本の平成30年度子宮頸がん検診受診者数は3,625,872人で、そのうちの0.03%である1,031人にがんが見つかっています。がんは早期発見と早期治療が重要となるため、厚生労働省は「がん検診受診率50%以上」の達成に向けての取組を進めています。
子宮頸がんは定期検診さえ受ければほぼ確実に完治できます。しかし、検診を受けないためにがんが進行してから発見されるといった例が多く見られます。そのため、若い頃から定期的に子宮頸がん検診を受けるようにしましょう。
子宮頸がんのQ&A
子宮頸がんについてよくある質問に答えました。
質問:子宮頸がん検診にはどのくらいの頻度で行くべきですか?
20歳以上の女性は、2年に1回の頻度で受診することが推奨されています。子宮頸がん検診を実施している近くの婦人科や病院で定期検診を受けましょう。
質問:子宮頸がんが原因で亡くなる方はどれくらいいますか?
国内において子宮頸がんが原因で亡くなる方は年間で約2800人います。ただし、子宮頸がんは早期発見で完治できるがんです。死亡リスクを低減するためには、早期発見できるよう定期的に検診を受けることが大切です。
質問:子宮頸がんを予防する方法はありますか?
子宮頸がんの予防策として、定期検診があります。定期的に検診を受ければ、がんになる前段階での早期発見によって完治できる可能性が高まります。また、医師と相談しながら、HPVワクチンの接種を検討することも方法のひとつです。
質問:コンドームを利用すればHPV感染を防げますか?
性交の際コンドームを利用することでHPV感染の機会が減少します。ただし、HPVはコンドームで覆われていない部分にも存在し、子宮頸がん発症を100%防ぐとは言い切れません。HPV感染を早期発見するためにも、定期的な検診が必要です。
質問:妊娠中に子宮頸がんが見つかった場合、出産することはできますか?
子宮頸がんが見つかった場合であっても、出産できることがあります。妊娠した際に検査の一環で子宮頸がん検診を受けるため、がんになる前の段階や、がんであっても初期の段階で発見されることがほとんどです。妊娠の有無にかかわらず、治療法に大きく異なる部分はありません。進行したがんが発見された場合は、家族や医師とよく相談して、納得できる治療を進めましょう。
子宮体がん


子宮体がんとは、子宮の奥に発症するがんで「子宮内膜がん」とも呼ばれています。
ほとんど初期症状がない子宮頸がんとは異なり、子宮体がんには以下のような初期症状が見られることがあります。
・不正出血
・閉経後に続く少量の出血
・水っぽいおりもの
・血や膿が混ざったおりもの
がんが進行すると、下腹部の痛みや下肢(脚部)の浮腫み・痛みに襲われることもあります。
初期症状のひとつとなる不正出血は、子宮体がんの代表的な症状として挙げられます。しかし、不正出血を月経不順と勘違いして、放っておく方も少なくありません。上記のような症状が見受けられる方は、子宮体がんの検査を速やかに受けるようにしましょう。
また近年では、子宮体がんは年齢にかかわらず増加傾向にあり、子宮頸がんの発症数に近づいています。
子宮体がんの原因はホルモンバランスの乱れ
子宮体がんには、エストロゲンという女性ホルモンバランスの乱れが原因と考えられています。
エストロゲンの数値が高まると、子宮内膜が異常に厚くなる「子宮内膜増殖症(しきゅうないまくぞうしょくしょう)」を発症することがあります。子宮内膜が増殖することで、子宮体がんを発症したり、がんの隠れ場所になったりすることがあります。
以下に当てはまる方は、子宮体がんの危険性が高いとされています。
・閉経年齢が遅い
・月経不順
・出産の経験がない
・肥満
・高血圧
・生活習慣病
・タモキシフェン:乳がんのホルモン療法に使用される物質
・エストロゲン(単独投与):更年期障害のホルモン補充療法で使用される物質
「不正出血」「水のようなおりもの」「下腹部の痛み」といった症状がある場合は、産婦人科や近くの病院で子宮体がんの検査を受けましょう。
なお、子宮体がんはホルモンバランスの乱れが原因とされているため、低用量ピルの服用が予防法として挙げられます。低用量ピルは、子宮内膜を薄く保つ働きがあるため、子宮体がんの危険性を下げる効果があるとされています。
さらに、月経不順も子宮体がんの大きな危険要素のひとつとされていますが、低用量ピルによって改善が見込めます。
子宮体がんは40代、50代で急増する
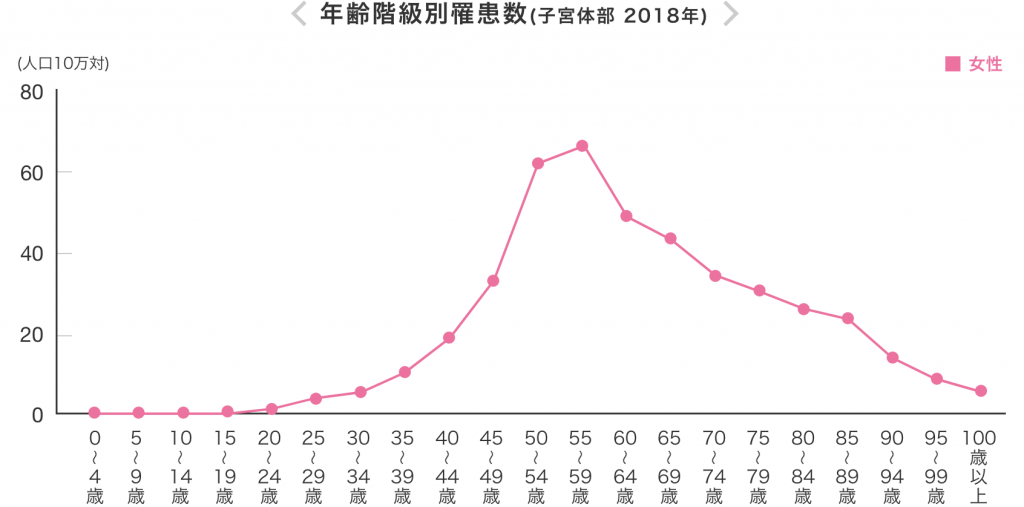
子宮体がんは年齢に関係なく増加傾向にありますが、40~50歳代で急増します。40代前半から増加し始めて、50~60歳代にかけてピークを迎え、その後減少します。
晩婚化や結婚しない女性が増えて、妊娠や分娩の回数が減っていることが、子宮体がん増加に繋がっていると考えられています。
また、閉経年齢が遅い・妊娠、出産の経験がない(少ない)・不妊症の方は、子宮体がんを発症しやすいとされています。さらに、肥満・糖尿病・高血圧の人もかかりやすいと考えられています。
早期発見と生活習慣の改善が大切
子宮体がんは、早期発見されるほど治療後の結果や経過がよくなるとされています。早期発見のためにも、定期検診を受けるようにしましょう。
子宮体がんの検診では、子宮内膜の細胞や組織を採取して調べる細胞診・組織診が行われます。ただし、子宮頸がんの細胞診に比べて、子宮体がんの細胞診は精度がそれほど高くありません。そのため、組織診やその他の精密検査によって、確定診断を受けることが推奨されています。
また、子宮体がん検査には痛みを伴う場合があり、高齢の方や分娩経験がない方は子宮口が狭くなっているため痛みを感じやすいとされています。
なお、「子宮がん検診」には子宮頸がんの検査だけで、子宮体がんの検査は含まれてないことがあるため、あらかじめ確認したうえで検診を受ける必要があります。
また、生活習慣病も子宮体がんの大きな危険要素です。食生活の欧米化によってメタボリックシンドロームが増加しており、肥満・糖尿病・動脈硬化・高血圧といった生活習慣病が増加傾向にあります。これらは子宮体がんの危険性を高める要因とされているため、予防のためには生活習慣の改善が必要です。
子宮体がんは早期発見が重要になるため、定期的に子宮体がん検診を受けるとともに、普段の生活習慣を改善するよう努めましょう。
まとめ
子宮がんには「子宮頸がん」「子宮体がん」の2種類が存在します。どちらのがんも早期発見により治療することで、経過が良好になるケースが多く見られます。
子宮がんを含むがんは、早期発見と早期治療が非常に重要です。自分自身やあなたを必要とする人のためにも、定期的な検診を受けるようにしましょう。また、がんを発症する前の予防も重要です。日頃の生活習慣を見直して、自分の体を大切にしましょう。
家族に万が一のことが起きた際、精神的なダメージを大きく受けます。残された家族のことを考え、経済的なダメージだけでも回避するために保険の見直しをしましょう。
\ お金・保険のことならマネードクターへ /












